Erkrankungen von Hoden und Nebenhoden
Androgeninsuffizienz und PADAM
Androgeninsuffizienz (Testosteronmangel, Hodeninsuffizienz, Altershypogonadismus): Rückgang der Wirkung männlicher Sexualhormone, insbesondere des Testosterons. Folgen können Impotenz und Verstimmungen sein, bei extremen Hormonmangel drohen Osteoporose und Muskelschwund. Der Mangel an Testosteron und seinen Abkömmlingen Androstendion und DHEA, die zusammen die Androgene bilden, kann unterschiedliche Ursachen haben: ein altersbedingtes Nachlassen der Testosteronproduktion der Hoden (PADAM) oder ein Mangel an Steuerhormonen, die die Testosteronausschüttung ankurbeln, z. B. durch Tumoren der Hypophyse Hirnanhangdrüse. Zudem gibt es einen Zusammenhang zwischen dem metabolischen Syndrom und der Androgeninsuffizienz.
Entgegen früherer Ansicht sind die Auswirkungen eines Testosteronmangels eher unklar, vor allem bei grenzwertigen Testosteronwerten. Auch bei der Testeosteronersatztherapie sind sich die Experten uneins. Basismaßnahme bei einer Androgeninsuffizienz ist jedoch immer die Behandlung eines eventuell vorliegenden metabolischen Syndroms, da dadurch die Beschwerden häufig gemildert werden.
Leitbeschwerden beim älteren Mann
Die Beschwerden beim Testosteronmangel sind unspezifisch und der Zusammenhang mit erniedrigten Hormonwerten nicht eindeutig. Folgende Auswirkungen eines Testosteronmangels sind möglich:
- Sexuelle Funktionsstörungen wie verminderte Libido (sexuelles Verlangen) und erektile Dysfunktion
- Rückbildung der Muskulatur
- Anstieg des Körperfettanteils, vor allem in der Bauchregion
- Psychische Beschwerden wie Müdigkeit, Schlafstörungen, Unwohlsein oder depressive Verstimmungen
- Haut- und Haarveränderungen
- Im Extremfall (scheinbar spontane) Knochenbrüche durch Osteoporose.
Wann zum Arzt
In den nächsten Wochen, wenn
- oben genannte Beschwerden auftreten.
Die Erkrankung
Begrifflichkeit
Populär geworden ist die Androgeninsuffizienz durch die Anti-Aging-Medizin. Millionen von Männern leiden an Müdigkeit, Unwohlsein, Impotenz und all den anderen Leitbeschwerden. Viele Ärzte greifen das Thema als IGeL-Leistung auf und führen umfangreiche Hormontests durch. Meist wird nur ein teilweiser Mangel an Testosteron festgestellt, weshalb Anti-Aging-Mediziner dann auch vom PADAM, dem partiellen Androgendefizit des alternden Mannes (Testosteronmangel-Syndrom) sprechen. Über dessen Häufigkeit und klinische Bedeutung wird gestritten.
Begriffe wie männliche Wechseljahre, Klimakterium virile, ADAM (Androgen Decline in the Aging Male), Testopause oder Andropause wurden von manchen Autoren eingeführt, um den hormonellen Veränderungen des alternden Mannes analog zu den Wechseljahren der Frau Rechnung zu tragen. Die Hormone DHEA (Vorstufe des Testosterons) und das Wachstumshormon Somatotropin sinken zwischen dem 45. und 65. Lebensjahr ab, Testosteron etwa ab dem 40. Lebensjahr jährlich um 1 %. Das Absinken der Hormone geschieht jedoch beim Mann nicht sprunghaft wie bei der Frau. Es findet also kein "Wechsel" in der hormonellen Gesamtsituation statt wie bei der Frau – deshalb ist der Begriff der männlichen Wechseljahre medizinisch nicht korrekt.
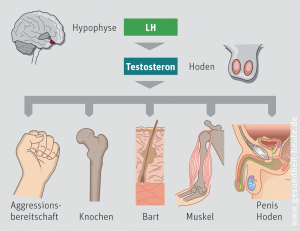
Ein Testosteronmangel kommt aber auch bei vielen Erkrankungen vor, die mit den "männlichen Wechseljahren" nichts zu tun haben, so bei schweren Leber-, Nieren-, Herz- und Kreislauferkrankungen. Er tritt aber auch psychisch bedingt bei chronischer Stressbelastung und Alkoholmissbrauch auf.
Inzwischen ist zudem bekannt, dass die Androgeninsuffizienz häufig mit einem metabolischen Syndrom zusammenhängt. So ist die Fettleibigkeit ein starker Risikofaktor für die Entwicklung einer Androgeninsuffizienz, und eine Testosteronsubstitution kann die Auswirkungen eines metabolischen Syndroms bessern. Ob das metabolische Syndrom zu einem Testosteronmangel führt oder – anders herum – der Testosteronmangel zu einem metabolischen Syndrom ist jedoch noch ungeklärt.
Testikuläre Feminisierung, Androgeninsuffizienz der Frau
Eine angeborene Störung mit fehlenden Androgenrezeptoren, wodurch die Zellen der Zielorgane das Testosteron nicht erkennen, führt dazu, dass das männliche Geschlecht nicht oder nicht 100%ig ausgebildet wird. Die betroffenen Jungen fallen dann durch fehlende Hoden (Anorchie) oder einen Hodenhochstand auf oder kommen im Extremfall sogar als Mädchen zur Welt, obwohl sie erblich ein Junge sind (der Kinderarzt spricht von Testikulärer Feminisierung). Auch Frauen erhalten gelegentlich die Diagnose einer (weiblichen) Androgeninsuffizienz, z. B. im Rahmen einer Anti-Aging- oder Wechseljahres-Diagnostik. Testikuläre Feminisierung und Androgeninsuffizienz der Frau werden in diesem Beitrag nicht behandelt.
Diagnosesicherung
Neben einer körperlichen Untersuchung und Befragung des Patienten bezüglich der Beschwerden umfasst die Diagnostik die Messung folgender Hormone in zwei jeweils voneinander unabhängig am Morgen gewonnenen Blutproben:
- Gesamttestosteron
- Sexualhormon bindendes Globulin SHBG
- Steuerhormone FSH und LH.
Aus SHBG und Gesamttestosteron wird die Menge an freiem Testosteron berechnet. Das SHBG steigt mit zunehmendem Alter an, und in der Folge fällt der Anteil des freien, hormonell aktiven Testosterons ab.
Sinnvoll ist auch ein Stimulationstest mit Beta-HCG, der die Testosteronausschüttung um 50–150 % steigern sollte. Die bequeme Testosteronbestimmung im Speichel empfehlen wir nicht – sie ist nicht zuverlässig.
Im Falle eines Testosteronmangels fahndet der Arzt auch nach Anzeichen des häufig vergesellschafteten metabolischen Syndroms. Dazu werden Körpergewicht, Bauchumfang und Blutdruck sowie die Blutfette, der Blutzucker und die Leberwerte bestimmt.
Behandlung
Basismaßnahmen
Gewichtsreduktion, vermehrte Bewegung, die Behandlung eines etwaigen Bluthochdrucks oder Diabetes verbessern häufig die dem Testosteronmangel zugeschriebenen Beschwerden. Weitere wichtige Lebensstiländerungen bei einer Androgeninsuffizienz sind Maßhalten beim Alkohol und eine gesunde Ernährung.
Die Testosteron-Ersatztherapie
Der Ausgleich eines teilweisen Testosteronmangels durch Testosterongaben kann bei PADAM-Patienten nur sehr eingeschränkt empfohlen werden. Grund dafür ist, dass die Testosteron-Ersatztherapie beim PADAM nicht unproblematisch ist, denn:
- Alle Androgeninsuffizienz-Beschwerden kommen auch bei Männern mit normalen Testosteronspiegeln vor, z. B. bei falscher Ernährung, psychischer Belastung und zu wenig Bewegung. Kein Arzt kann also mit Sicherheit sagen, ob der Androgenmangel wirklich die Ursache der PADAM-Beschwerden ist.
- Die Gabe von Androgenen birgt die Gefahr, das Wachstum eines Prostatakrebses zu beschleunigen, den eine große Zahl von Männern unerkannt in sich trägt. Deshalb rät die Mehrzahl der Ärzte bei altersentsprechend normalen oder nur geringfügig erniedrigten Testosteronwerten von der Testosterongabe ab.
- Aber auch die erwünschten Effekte auf Stimmung und sexuelle Funktionsstörung stellen sich nicht sicher ein: Eine Depression etwa kann durch Testosteroneinnahmen auch verstärkt werden.
- Es gibt keine gesicherten Daten über die Effekte einer langjährigen Testosteroneinnahme.
Anders sieht es bei Patienten mit deutlich erniedrigten Testosteronwerten aus, denn sie profitieren meist erheblich von der Testosteron-Ersatztherapie.
Erwünschte Wirkungen der Testosteron-Ersatztherapie:
- Steigerung von Muskelmasse und Muskelkraft
- Weniger Müdigkeit und Leistungsschwäche
- Gesteigerte Libido, Besserung von Impotenz-Beschwerden (und besseres Ansprechen auf Viagra® & Co)
- Verbesserung der Körperkoordination, Reduzierung der Fallneigung
- Verbesserung der Abwehr, weniger Infektionen
- Rückgang von Gelenkbeschwerden, Verbesserung der Knochendichte.
Risiken und Nebenwirkungen der Testosteron-Ersatztherapie:
- Vermehrtes Wachstum der Prostata, auch eines (unentdeckten) Prostatakrebses
- Ödeme
- Bluthochdruck
- Vergrößerung der Brust und Brustspannen
- Herzinsuffizienz und Blutverdickung
- Verschlechterung der Blutfettwerte, Anstieg der Leberwerte im Blut
- Akne (oft aber nur am Anfang der Therapie).
Besteht eines der als Nebenwirkung genannten Probleme bereits als Begleiterkrankung, sollte von der Testosteron-Ersatztherapie Abstand genommen werden.
Verabreichungsformen des Testosterons. Wenn man sich trotz der genannten Risiken zu einer Testosteron-Therapie entschließt, so erfolgt die Gabe täglich über Testosteron-Hautgels oder in Form von intramuskulären Testosteron-Spritzen alle 10–14 Wochen (z. B. Nebido®). Zwar haben die Hautgels geringere Nebenwirkungen, sind aber umständlich zu handhaben (tägliches Auftragen, anfangs Hautkontakt mit der Partnerin vermeiden), weshalb sie die Spritzen nicht abgelöst haben. Die Testosteron-Zufuhr sollte zunächst auf 3–6 Monate beschränkt bleiben. Nur wenn sich mindestens 3 erwünschte Effekte und keine wesentlichen Nebenwirkungen, wie z. B. Blutbildveränderungen oder ein Anstieg der Leberwerte (Laborkontrollen!) eingestellt haben, ist die Fortsetzung der Therapie zu vertreten. Die Libido sollte sich in der Regel nach wenigen Wochen bessern, eine erektile Dysfunktion nach etwa 6 Monaten. Die Knochendichte verbessert sich ebenfalls nach etwa 6 Monaten und steigt bis zu 3 Jahre nach Therapiebeginn an.
Außerdem überwacht der Arzt halbjährlich den PSA-Wert als Indikator für das beschleunigte Wachstum eines Prostatakrebses. Er darf um maximal 1 ng/ml pro Halbjahr ansteigen und den Grenzwert von 4 ng/ml nicht überschreiten, sonst muss die Testosteron-Ersatztherapie abgebrochen werden. Auch die regelmäßige Prostata-Tastuntersuchung ist aus diesem Grund bei einer Testosteron-Ersatztherapie sehr wichtig. Über die maximal mögliche Therapiedauer einer Testosteron-Ersatztherapie herrscht keinerlei Einigkeit bei den Experten.
Ihr Apotheker empfiehlt
Was Sie selbst tun können
Inwieweit Sie sich von den vermeintlichen oder tatsächlichen PADAM-bedingten Begleiterscheinungen in ihrer Lebensqualität beeinträchtigen lassen, ist – vergleichbar mit den Wechseljahrbeschwerden der Frau – zweifellos auch eine Frage der inneren Einstellung. Die nicht unerheblichen Risiken einer Testosteron-Ersatztherapie legen nahe, erst einmal auf andere Weise zu versuchen, die unerwünschten Folgeerscheinungen eines nachgewiesenen Testosteronmangels in den Griff zu bekommen. Hilfe, Informationen und Tipps dazu finden Sie in den Beiträgen
- depressive Verstimmung
- Impotenz
- Osteoporose
Weiterführende Informationen
- Die an anderer Stelle begründete Skepsis gegenüber urologischen Internetseiten besteht in besonderem Maße gegenüber urologischen Anti-Aging-Internet-Angeboten. Man sollte genau prüfen, was die von Google & Co. genannten Informationsquellen behaupten.
- Weiteres zum Thema Anti-Aging.
Hodenentzündung und Nebenhodenentzündung
Hodenentzündung (Orchitis) und die (häufigere) Nebenhodenentzündung (Epididymitis) verursachen ähnliche Beschwerden und können auch ineinander übergehen (Epididymo-Orchitis). Die Hodenentzündung tritt ab der Pubertät und im Erwachsenenalter auf und wird durch Infektionen mit Bakterien oder Viren ausgelöst (z. B. durch das Mumps-Virus). Die meist bakteriell verursachte Nebenhodenentzündung betrifft vor allem ältere Männer mit gestörter Blasenentleerung, bei sexuell übertragenen Keimen aber auch jüngere Männer.
Sowohl die Beschwerden als auch die Therapie sind bei beiden Erkrankungen identisch, weshalb sie im Folgenden gemeinsam beschrieben werden. Wird frühzeitig mit Antibiotika und entzündungshemmenden Medikamenten behandelt, ist die Prognose in der Regel gut. Bei verschleppter Therapie oder einer Infektion mit Mumps-Viren kann eine Unfruchtbarkeit zurückbleiben.
Symptome und Leitbeschwerden
- Stark schmerzhafte Schwellung von Hoden und/oder Nebenhoden, gerötete Haut des Hodensacks
- Bei fortgeschrittener Infektion Fieber und Schüttelfrost
- Bei der Hodenentzündung: zusätzlich Beschwerden der verursachenden Virusinfektion (z. B. Schwellung der Ohrspeicheldrüse bei Mumps)
- Bei der Nebenhodenentzündung: zusätzlich Beschwerden einer Harnwegsinfektion wie Schmerzen beim Wasserlassen und häufiger Harndrang.
Hinweis: Hodenschmerzen bei Kindern sind nur selten durch eine Hoden- oder Nebenhodenentzündung bedingt; insbesondere bei plötzlich auftretenden Schmerzen zumeist in den Morgenstunden besteht der Verdacht auf eine Verdrehung der Hoden (Hodentorsion), eine sofortige operative Klärung ist notwendig.
Wann zum Arzt
Am nächsten Tag bei
- den genannten Beschwerden, wenn diese allmählich schlimmer werden.
Sofort bei
- plötzlichem Einsetzen oder schlagartiger Verschlimmerung der Schmerzen
- hohem Fieber und Schüttelfrost (Zeichen einer Blutvergiftung)
- Austritt von Eiter aus dem entzündeten Bereich oder bei dunkler Verfärbung der Haut (Zeichen von Gewebeschädigung)
- Immer bei Kindern und jungen Erwachsenen. Es liegt möglicherweise eine Hodenverdrehung (Hodentorsion) vor, die sofort operiert werden muss.
Die Erkrankung
Krankheitsentstehung
Eine Entzündung des Hodens entsteht am häufigsten, wenn Krankheitserreger über das Blut in die Hoden gelangen, sei es im Rahmen einer Infektion mit Viren wie bei Mumps, Windpocken oder dem Pfeifferschen Drüsenfieber oder einer Infektion mit Bakterien wie Salmonellen. Gefürchtet ist die Hodenentzündung bei Mumps (Mumpsorchitis): Sie tritt typischerweise etwa 5 Tage nach Beginn der Erkrankung auf, betrifft aber nur Jungen bzw. Männer ab der Pubertät, jeden vierten beidseitig und jeden zehnten einseitig.
Zur Nebenhodenentzündung kommt es, wenn Bakterien aus dem Harntrakt oder der Prostata, zum Beispiel bei einer akuten Harnwegsinfektion, auf den Nebenhoden übergreifen. Bei jüngeren Männern lösen oft sexuell übertragene Keime wie Chlamydien oder Erreger der Gonorrhö (Tripper) eine Nebenhodenentzündung aus. Bei älteren Männern geht die Nebenhodenentzündung meist mit einer gestörten Blasenentleerung und der Bildung von Restharn einher, in dem sich Bakterien leicht vermehren. Häufigster Grund dafür ist die Prostatavergrößerung. In der Folge müssen die Betroffenen beim Wasserlassen einen erhöhten Druck aufbringen, wodurch die im Urin enthaltenen Bakterien über den Samenleiter in die Nebenhoden "gepresst" werden.
Komplikationen
Kapseln sich die Erreger ab, kommt es zu einer Abszessbildung. Bei Übertritt von Keimen in die Blutbahn droht die Urosepsis. Breitet sich die Infektion weiter im Hodensack aus, entsteht in einigen Fällen eine Fournier-Gangrän, also eine lebensbedrohliche Entzündung von Genital und Dammbereich, bei der das Absterben von Gewebe droht.
Diagnosesicherung
Zunächst tastet der Arzt Hoden und Nebenhoden ab und untersucht sie anschließend per Ultraschall, um drohende Komplikationen, wie die Abszessbildung, frühzeitig auszuschließen. Auch testet er den Mittelstrahlurin auf Bakterien, um eine begleitende oder ursächliche Harnwegsinfektion auszuschließen.
Zusätzlich bestimmt der Arzt Entzündungswerte im Blut wie z. B. CRP. Bei Verdacht auf eine Mumps-Orchitis lässt er serologische Tests auf Mumps-Viren und Antikörper durchführen.
Differenzialdiagnosen. Bei starken Hodenschmerzen muss der Arzt vor allem die Hodentorsion ausschließen. Eine schmerzlose Größenzunahme des Hodensacks findet sich dagegen bei der Hydrozele testis, der Varikozele und beim Hodenkrebs.
Behandlung
Gegen eine bakterielle Entzündung helfen Antibiotika, entzündungshemmende Schmerzmittel (NSAR) dämpfen gleichzeitig die oft erheblichen Schmerzen und wirken abschwellend. Bei jungen Männern mit starker Entzündung verordnen die Ärzte oft Kortison, um einer Unfruchtbarkeit durch entzündlich-vernarbenden Verschluss der beiden Nebenhodengänge vorzubeugen.
Zusätzlich werden Bettruhe, Hochlagerung des Hodens und Kühlung empfohlen. Bei sehr starken Schmerzen spritzt der Arzt ein örtliches Betäubungsmittel in die Umgebung des Samenstrangs. Bei schlechtem Allgemeinzustand und mangelnder Versorgung zu Hause wird der Erkrankte stationär eingewiesen, denn in der Klinik ist die Gabe von Antibiotika per Infusion und eine intensivere Überwachung möglich.
Liegt eine virusbedingte Hodenentzündung, z. B. durch Mumps oder Windpocken vor, gelten dieselben Ratschläge, nur Antibiotika helfen dann nicht. Ob stattdessen Virostatika eingenommen werden sollten, wird unterschiedlich beurteilt. Die Gabe von Interferon, einer Substanz mit Wirkung auf das Immunsystem, hat in mehreren Studien keinen eindeutigen Vorteil gezeigt.
Bildet sich im Verlauf der Entzündung ein Abszess, muss operiert werden. Im schlimmsten Fall wird der Hoden entfernt (Orchiektomie).
Bei erheblicher Restharnmenge in der Blase (Restharnbestimmung) legt der Arzt dem Patienten unter örtlicher Betäubung einen suprapubischen Katheter durch die Bauchdecke in die Blase, um den Abfluss des Urins wiederherzustellen. Dies betrifft meist nur ältere Patienten.
Verlaufskontrolle. Wichtig ist, dass der Urologe Hoden und Nebenhoden in regelmäßigen Intervallen abtastet und per Ultraschall beurteilt, um eine Abszessbildung rechtzeitig zu erkennen. Zeichen für einen unkomplizierten Verlauf der Entzündung ist ein rascher Rückgang von Temperatur, Schwellung und Schmerzen.
Prognose
Nach den meisten Hodenentzündungen kommt es für einige Monate zu einer vorübergehend eingeschränkten Spermienbildung. Wenn die Hodenzellen geschädigt sind – was 2–3 % der Betroffenen einer Mumpsorchitis betrifft –, werden jedoch dauerhaft zu wenige oder zu langsame Spermien gebildet, sodass Unfruchtbarkeit die Folge ist. Gleiches gilt für die Nebenhodenentzündung. Unzureichend behandelt, droht oft eine chronische Nebenhodenentzündung, manchmal auch ein Verschluss der Samenwege, was den Ausstoß der Spermien verhindert.
Ihr Apotheker empfiehlt
Was Sie selbst tun können
- Die Hochlagerung des erkrankten Hodens, z. B. mittels eines speziellen Tragebeutels (Suspensorium) oder einem Hodenbänkchen, dient der Entlastung des geschwollenen Hodensacks vom Eigengewicht. Aus diesem Grund sollten Sie in der akuten Phase enger anliegenden Unterhosen (anstelle von z. B. Boxershorts) den Vorzug geben.
- Schmerzlindernd wirken kühlende Umschläge, wie z. B. ein mit kaltem (nicht eiskaltem!) Wasser getränkter Waschlappen.
Prävention
Eine Mumpsorchitis wird durch die rechtzeitige Impfung mit dem Kombinationsimpfstoff gegen Masern, Mumps und Röteln im Kindesalter sicher vermieden.
Hodenfehllagen
Hodenfehllagen (Lageanomalien des Hodens): Lage eines oder beider Hoden außerhalb des Hodensacks. Hodenfehllagen entstehen schon vor der Geburt; bei 3 % der termingerecht geborenen Jungen und 9–30 % der Frühgeburten liegen zum Zeitpunkt der Geburt ein Hoden oder auch beide nicht im Hodensack.
Ursache ist eine Störung des Hodenabstiegs durch den Leistenkanal in den Hodensack während der vorgeburtlichen Entwicklung. Der Hoden bleibt also oberhalb des Hodensacks hängen (Hodenhochstand, Maldescensus testis).
80 % der hochstehenden Hoden wandern innerhalb der ersten Lebensmonate spontan in den Hodensack. Ist dies nicht der Fall, wird der Hoden bis zum 1. Geburtstag operativ oder mit einer Hormontherapie in den Hodensack verlagert, um das Risiko für Spätfolgen wie Unfruchtbarkeit und Hodenkrebs zu verringern.
Symptome und Leitbeschwerden
- Einseitig oder beidseitig leerer oder verkleinerter Hodensack ohne Falten.
Wann zum Arzt
In den nächsten Wochen, wenn
- der Hoden auch in der warmen Badewanne nicht im Hodensack zu tasten ist.
Die Erkrankung
Ursachen
In der Embryonalzeit liegt der Hoden zunächst noch auf Höhe der Nieren und wandert erst dann über den Leistenkanal in den Hodensack. Dieser Abstieg (Hodendeszensus) unterliegt einem komplizierten Mechanismus, der von verschiedenen Hormonen gesteuert wird. Ursachen für einen sogenannten Maldescensus, also einen nicht vollständigen Hodenabstieg, sind:
- Hormonmangel (zu wenig Androgene) oder Enzymdefekte, durch die ausreichend vorhandenes Androgen nicht auf die Zielorgane einwirken kann
- Angeborene genetische Defekte
- Behandlung der Mutter mit Clomifem, z. B. im Rahmen einer künstlichen Befruchtung
- Verminderter Druck in der Bauchhöhle im Rahmen eines angeborenen Bauchdeckendefekts (Omphalozele, Gastroschisis)
- Mütterlicher Alkohol- oder Nikotinkonsum.
Formen
Je nachdem, wo sich der Hoden befindet, unterscheidet man verschiedene Hodenfehllagerungen:
- Leistenhoden (Inguinalhoden): Mit 70 % häufigste Form des Hodenhochstands, bei der sich der Hoden im Leistenkanal befindet. Sie tritt häufig in Kombination mit angeborenen Leistenbrüchen auf. Bauchhoden: Einer oder beide Hoden bleiben im Bauchraum. Meist liegt hier ein Kryptorchismus vor, d. h., dass ein Hoden weder sichtbar noch tastbar ist. Eine Anorchie (= völliges Fehlen eines oder beider Hoden) muss hier ausgeschlossen werden.
- Gleithoden: Lage des Hodens knapp oberhalb des Hodensacks, zusätzlich ist der Samenstrang im Leistenkanal zu kurz. Der Hoden kann zwar in den Hodensack gezogen werden, gleitet aber nach dem Loslassen sofort wieder zurück.
- Ektope Hoden: Einer oder beide Hoden liegen außerhalb der natürlichen Abstiegsstrecke, z. B. unter der Bauchhaut im Bereich der Leiste, nahe der Peniswurzel oder im Bereich des Oberschenkels.
Drohende Folgen und Komplikationen
Die normale Hodenlage ist wichtig, weil es nur im Hodensack kühl genug ist, um im Erwachsenenalter befruchtungsfähige Spermien zu bilden. In 70 % der Fälle droht bei unbehandelter beidseitiger Hodenfehllage eine Unfruchtbarkeit durch Schädigung dieser Stammzellen. Ein weiteres Problem ist das Risiko für Leistenbrüche, Hodentorsionen und die Entwicklung eines Hodenkrebses, das um ein Vielfaches erhöht ist.
Durch die rechtzeitige Operation mit Verlagerung des Hodens in den Hodensack bis zum 1. Geburtstag sollen Schäden in der Spermienreifung vermieden werden. Auch das Tumorrisiko wird vermindert, bleibt aber trotzdem lebenslang erhöht.
Sonderfall: Pendelhoden
Von den Hodenfehllagen abzugrenzen ist der Pendelhoden, bei dem sich die Hoden überwiegend im Hodensack befinden und nur zeitweilig nach oben rutschen. Ursache ist ein überaktiver Reflex des Hodenmuskels, der z. B. durch Kälte ausgelöst wird. Pendelhoden sind grundsätzlich harmlos, müssen jedoch kontrolliert werden, um den Übergang in einen Gleithoden auszuschließen.
Diagnosesicherung
Der Arzt versucht, den Hoden innerhalb des Hodensacks oder in der Leiste zu ertasten oder per Ultraschall zu finden. Bei speziellen Fragestellungen, z. B. nach weiteren Fehlbildungen, wird bei Bedarf eine Kernspinuntersuchung durchgeführt.
Sind die Hoden weiterhin nicht auffindbar, schließen sich Laboruntersuchungen an, um festzustellen, ob überhaupt Hodengewebe vorhanden ist. Dazu spritzt der Arzt dem Kleinkind das Schwangerschaftshormon Beta-HCG ins Muskelgewebe, wodurch normalerweise die Hormonproduktion des Hodens angeregt wird. Nach 1–2 Tagen kommt es zu einem deutlichen Anstieg des Testosteronwerts im Blut – bleibt dieser aus, so geht der Arzt davon aus, dass die Hoden komplett fehlen (Anorchie).
Besteht nun der Verdacht auf Bauchhoden, hilft eine Bauchspiegelung, Laparoskopie, die Hoden aufzufinden und zu entscheiden ob sie entfernt oder in den Hodensack verlagert werden.
Behandlung
Bauchhoden – Leistenhoden – Gleithoden
70–80 % der nicht herabgewanderten Hoden finden innerhalb von 3 Monaten nach der Geburt doch noch ihren Weg in den Hodensack. Ist dies nicht der Fall, beginnt die Therapie mit dem 6. Lebensmonat und sollte bis zum 1. Geburtstag abgeschlossen sein (siehe oben). Zur Verlagerung des Hodens in den Hodensack gibt es 2 Wege, die Hormonbehandlung und die Operation.
Hormonbehandlung. Eine Hormontherapie stimuliert die Bildung von Testosteron und unterstützt damit das spontane Herabwandern des Hodens. Die Hormone gibt es als Nasenspray (LHRH = Luteinisierendes Hormon Releasing Hormon: 3 x täglich für ca. 4 Wochen) oder sie werden direkt ins Muskelgewebe gespritzt (Beta-HCG = Humanes Choriongonadotropin: 1 x wöchentlich für 5 Wochen). Häufig werden die beiden Verfahren auch kombiniert: Auf die Therapie mit Nasenspray (2–4 Wochen) folgt die weitere Behandlung mit Spritzen (3 Wochen).
Die Hormontherapie kommt nur beim Hodenhochstand in Frage, beim ektopen Hoden zeigt sie keine Wirkung. Sie erfolgt zwischen dem 6. Monat und dem 1. Geburtstag, danach wird sie wegen zu erwartender Nebenwirkungen nicht mehr empfohlen.
Inzwischen ist die Hormontherapie jedoch umstritten, manche Experten lehnen sie sogar komplett ab. Hintergrund ist die enttäuschende Erfolgsrate (nur 20 %) und die Tatsache, dass jeder 4. Hoden wieder "aufsteigt". Außerdem steht Beta-HCG in Verdacht, die Fruchtbarkeit zu verschlechtern. Die Behandlung mit LHRH soll dagegen die Fruchtbarkeit verbessern, eine abschließende Beurteilung ist dazu jedoch noch nicht möglich.
Operative Behandlung. Bei der Operation legt der Arzt den Samenstrang frei, an dem Nebenhoden und Hoden hängen (Funikulyse). Anschließend zieht er den Hoden nach unten und näht ihn spannungsfrei im Hodensack fest (Orchidopexie). Der Eingriff wird unter Vollnarkose vorgenommen, denn der Patient muss unbedingt still liegen. Um eine Nachblutung in der operierten Körperregion zu vermeiden, sollte sich das Kind in den ersten Tagen körperlich schonen. Bei Infektionsanzeichen (Rötung, Schwellung des Hodens) oder starken Schmerzen ist unbedingt der Arzt aufzusuchen, weitere Kontrollen werden ambulant durchgeführt. Bei beidseitigem Hodenhochstand empfehlen einige Experten eine postoperative Hormonbehandlung, um die Fruchtbarkeit zu verbessern.
Sollten die Hoden nur sehr klein sein (häufig bei Bauchhoden), sind sowohl die Hormonbildung als auch die Spermienbildung stark gestört. Da "funktionsuntüchtig", sollten sie wegen des Tumorrisikos entfernt werden. Das Einsetzen einer Hodenprothese aus kosmetischen Gründen ist möglich, sollte allerdings erst nach der Pubertät erfolgen.
Ektoper Hoden
Beim ektopen Hoden ist eine Hormonbehandlung zum Anstoßen des natürlichen Abstiegs zwecklos, hier muss immer operiert werden.
Nachsorge
Im ersten Jahr nach der Operation kontrolliert der Arzt alle 3 Monate, ob der Hoden sich noch in der korrekten Lage befindet. Ist dies nicht der Fall, wird erneut operiert. Ab dem 15. Lebensjahr muss der Patient regelmäßig auf Hodenkrebs untersucht werden.
Prognose
Bis zu 80 % der verlagerten Hoden wandern innerhalb von 3 Monaten nach Geburt spontan in den Hodensack. Besonders häufig passiert dies bei Kindern mit niedrigem Geburtsgewicht, beidseitigem Hodenhochstand und normalen Hodensäcken.
Der unbehandelte Hodenhochstand führt zu einer eingeschränkten Zeugungsfähigkeit. Ob die Operation die Fruchtbarkeit verbessert, ist umstritten, das Gleiche gilt für die Hormonbehandlung.
Die Rate eines Hodentumors ist bei allen Betroffenen 3–8-fach erhöht. Bei unbehandeltem Hodenhochstand steigt das Risiko sogar noch an und liegt bis zu 30-fach über dem Risiko der Normalbevölkerung.
Ihr Apotheker empfiehlt
- Wenn Ihr Kind wegen eines Hodenhochstands operiert wurde oder eine Hormonbehandlung erhalten hat, prüfen Sie regelmäßig, ob die Hoden noch korrekt im Hodensack liegen.
- Bei Hodenhochstand ist das Krebsrisiko erhöht. Zur Früherkennung sollten Betroffene (wie im übrigen alle Männer zwischen 14 und 40) monatlich ihre Hoden auf Verhärtungen abtasten, möglichst in entspannter Stellung unter der Dusche oder in der Badewanne. Damit die Selbstuntersuchung nicht zum Tabuthema wird, sollten Eltern ihre Söhne rechtzeitig darüber aufklären. Broschüren dazu gibt es z. B. bei den Kinderärzten (siehe unten).
Weiterführende Informationen
Link zu einer Broschüre zur Selbstuntersuchung der Hoden für Jungen auf der Website www.kinderaerzte-im-netz.de: https://www.kinderaerzte-im-netz.de/fileadmin/pdf/Broschueren_Dr._B._Stier/160318_Achte_auf_deine_Nuesse_-Flyer_bvkj-autorisiert.pdf
- www.leitlinien.net – Ärztliche Leitlinie der Deutschen Gesellschaft für Kinderchirurgie (DGKCH, Berlin): Die Stichwortsuche Hodenhochstand liefert eine gute Übersicht zu Diagnostik und Therapiemöglichkeiten.
- www.KinderaerzteimNetz.de – Internetseite des Berufsverbands der Kinder- und Jugendärzte, Köln: Der Suchbegriff Hodenhochstand liefert eine gute und ausführliche Beschreibung der Erkrankung.
- www.operieren.de – Internetseite des Berufsverbands für Ambulantes Operieren e. V. (BAO, Bonn): Zum Stichwort Hodenhochstand werden verständlich formulierte Informationen rund um die Operation bereitgestellt.
Hodenkrebs
Hodenkrebs (Hodenkarzinom): Krebs der Samenzellen des Hodens, seltener des Hodengewebes. Insgesamt für 1–2 % der bösartigen Tumoren beim Mann verantwortlich, jedoch häufigster Krebs zwischen dem 20. und 35. Lebensjahr. Mediziner unterscheiden zwischen Seminomen (40 %) und weiteren unterschiedlichen Tumortypen, die als Nicht-Seminome (60 %) zusammengefasst werden. Gutartige Hodentumore sind sehr selten.
Behandelt wird mit der operativen Entfernung der Hoden, Bestrahlung und/oder Chemotherapie. Die Prognose von Hodenkrebs ohne Metastasen ist sehr gut, über 90 % der Erkrankten werden geheilt. Die schlechteste Prognose haben Nicht-Seminome mit Fernmetastasen, jeder zweite Betroffene verstirbt daran innerhalb der ersten 5 Jahre nach der Diagnose.
Symptome und Leitbeschwerden
- Meist schmerzlose Vergrößerung und Verhärtung des gesamten Hodens, alternativ kleine verhärtete Knoten
- Manchmal Schweregefühl, Ziehen an Hoden und/oder Leiste, uncharakteristische Schmerzen
- In fortgeschrittenen Stadien eventuell Rückenschmerzen, Bauch- und Flankenschmerzen, Gewichtsverlust, Müdigkeit.
Wann zum Arzt
In den nächsten beiden Tagen bei
- den genannten Beschwerden.
Die Erkrankung
Formen
Unter der Bezeichnung "Hodenkrebs" fasst der Mediziner viele verschiedene Tumoren zusammen, die von den Geweben des Hodens – den Keimzellen, dem Bindegewebe und dem hormonell aktiven Gewebe – ausgehen. Die bösartigen Hodentumoren unterscheiden sich stark hinsichtlich des Lebensabschnitts, in dem sie auftreten, der nötigen Therapie und ihrer Prognose. Mischformen der einzelnen Tumoren kommen ebenfalls vor.
- Die größte Gruppe mit 40 % der Hodentumoren sind die Seminome. Sie haben die beste Prognose, ~ 85 % lassen sich allein durch die operative Hodenentfernung heilen.
- Zu den Nicht-Seminomen gehören:
- Das Teratom oder Teratokarzinom (20 %) enthält im reifen Stadium Muskel-, Knorpel- und Knochengewebszellen. Es zeigt bei Kindern häufig einen gutartigen Verlauf, bei Erwachsenen ist es bösartig und metastasiert rasch über die Lymphwege (lymphogen).
- Das Embyonalzellkarzinom (20 %) metastasiert ebenfalls lymphogen.
- Das Chorionkarzinom (5 %) wächst aggressiv und metastasiert frühzeitig lymphogen und über das Blut, lässt sich aber gut über einen Tumormarker wie das Schwangerschaftshormon Beta-HCG erkennen und effektiv therapieren. Tritt häufig kombiniert mit anderen Hodentumoren auf.
- Der Dottersacktumor (5 %) ist der häufigste Tumor bei Kindern < 3 Jahren.
- Der Stromatumor entsteht im Gegensatz zu den anderen genannten Tumoren nicht aus Keimzellen, sondern aus Zellen des Zwischenzellgewebes und des Epithels der Samenkanälchen (Leydig- oder Sertolizellen). Er bildet manchmal Hormone.
Risikofaktoren
Junge Männer mit Hodenfehllagen wie Hodenhochstand oder Hodenektopie haben ein deutlich erhöhtes Risiko für die Entwicklung eines Hodenkrebses. Ein weiterer Risikofaktor ist möglicherweise der Kontakt mit Chemikalien wie Benzolen oder Lösungsmitteln.
Diagnosesicherung
Der Arzt erkennt einen Hodentumor mit hoher Wahrscheinlichkeit schon durch Abtasten und Ultraschall. Bei der Ultraschalluntersuchung des Hodens sind zystische Strukturen, verdichtetes Gewebe und Verkalkungen typisch für einen Hodenkrebs.
Die Messung von Tumormarkern wie Beta-HCG (Humanes Choriongonadotropin) und AFP (Alpha-Fetoprotein) stützt die Diagnose. Stark erhöhtes AFP weist zum Beispiel auf ein Nicht-Seminom hin, erhöhtes Beta-HCG dagegen auf ein Seminom oder Chorionkarzinom. Tumormarker ermöglichen dem Arzt aber vor allem, spätere Rückfälle und den Verlauf der Therapie zu beurteilen.
Den Lymphknotenbefall beurteilt der Arzt meist mit einer CT-Untersuchung des Abdomens. Um zu erkennen, ob Fernmetastasen vorliegen, setzt der Arzt Röntgen und ebenfalls das CT ein.
Differenzialdiagnosen. Schmerzlos vergrößerte Hoden finden sich auch bei der Hydrozele und beim Hodenbruch.
Behandlung
Hodentumoren wachsen besonders schnell, die Tumorverdopplungszeit beträgt etwa 10–30 Tage. Deshalb ist ein schneller Therapiebeginn besonders wichtig.
Primäre Semikastration
Erster Behandlungsschritt ist immer und bei allen Tumortypen die komplette operative Entfernung des betroffenen Hodens, Nebenhodens und Samenstranganteils, wobei der Urologe von der Leiste aus operiert. So kann er den Samenstrang noch oberhalb der Tumorregion abklemmen.
Ist nach der Operation zunächst keine Chemotherapie geplant und besteht ein erhöhtes Risiko dafür, dass der andere Hoden ebenfalls befallen ist, nehmen die Ärzte eine Biopsie des anderen Hodens vor. Das Risiko für einen beidseitigen Befall ist erhöht bei Männern unter 40 Jahren, Hodenhochstand und bei Hoden, deren Volumen < 12 ml beträgt.
Nach der Operation wird der entnommene Hoden feingeweblich untersucht und der Tumortyp bestimmt. Je nach Ergebnis erfolgt die weitere Behandlung:
Anschlusstherapie von Seminomen
Wenn noch keine Metastasen vorliegen, empfiehlt der Arzt die ein- bis zweimalige Gabe von Carboplatin (Chemotherapie), um Rückfällen entgegenzuwirken. Möglich ist auch, den Patienten zunächst engmaschig zu überwachen und eine Therapie erst dann zu beginnen, wenn sich die Erkrankung weiterentwickelt, also z. B. die Tumormarker steigen.
Sollten sich jedoch bereits Metastasen im Körper ausgebreitet haben, führen die Ärzte eine Chemotherapie mit mehreren Zytostatika und/oder eine Strahlentherapie durch. Je nach Tumorstadium kommen unterschiedlichen Kombinationen der Wirkstoffe Cisplatin, Etoposid, Bleomycin oder Ifosfamid zum Einsatz (PEB-, PE- oder PEI-Chemotherapie). Hier sind Nebenwirkungen wie Übelkeit und Langzeitschädigungen z. B. der Nieren stärker ausgeprägt als bei der Chemotherapie mit Carboplatin.
Anschlusstherapie von Nicht-Seminomen
Liegen keine Lymphknoten- oder Fernmetastasen vor und zeigt sich in der feingeweblichen Untersuchung des Hodens kein Befall der Gefäße, schließt sich an die Operation zunächst eine engmaschige Überwachung mit CT-Untersuchungen und der Bestimmung von Tumormarkern an. Findet sich dagegen Tumorgewebe in den Gefäßen, empfehlen die Ärzte eine Chemotherapie mit Cisplatin, Etoposid und Bleomycin (PEB).
Finden sich bereits kleinere Metastasen (unter 2 cm) in den zugehörigen Lymphknoten, ohne dass die Tumormarker erhöht sind, wird eine operative Entfernung erwogen. Hier kommt in der Regel die nervenschonende retroperitoneale Lymphknotenentfernung oder Lymphadenektomie (RLA) zum Einsatz, bei der die Ärzte versuchen, die für die Ejakulation zuständigen Nervenbahnen zu schonen. Gegebenenfalls erfolgt eine zusätzliche Chemotherapie. Alternativ zur Operation wird nach 6 Wochen eine CT-Untersuchung durchgeführt und anschließend die weitere Therapie geplant.
Sind die Tumormarker erhöht, erfolgt eine Chemotherapie mit 3 Zyklen nach dem PEB-Schema.
Resttumore nach Chemotherapie
Finden sich große Metastasen in den Lymphknoten oder Metastasen in anderen Organen, wird zuerst eine Chemotherapie durchgeführt, und anschließend werden gegebenenfalls noch verbliebene Tumoranteile operativ entfernt.
Tumorrezidive
Tritt der Tumor erneut auf, kommen wieder eine Operation, Bestrahlung und die Polychemotherapie in Frage. Eine Entfernung der Lymphknoten (RLA) hinter dem Bauchraum kann in diesen Fällen jedoch meist nicht mehr nervenschonend, sondern nur noch radikal vorgenommen werden.
Hinweis: Da sich die Spermienqualität beim Patienten durch die Tumortherapie stark verschlechtert, weist der Arzt den Patienten vor der Behandlung auf die Möglichkeit einer Sperma-Kryokonservierung hin, falls noch ein Kinderwunsch besteht.
Komplikationen der Behandlung
Da bei einer radikalen retroperitonealen Lymphknotenentfernung Nervenfasern des vegetativen Nervensystems entfernt werden, tritt als Folge sehr oft eine rückläufige Ejakulation (retrograde Ejakulation) auf. Da der innere Blasenschließmuskel durch die OP defekt ist, erfolgt der Samenerguss zunächst in die Blase und erst beim Wasserlassen nach außen. Ein Antidepressivum mit Imipramin (z. B. Tofranil®) schafft hier Abhilfe, indem es den Verschluss der Blase verbessert.
Hormonersatz und Nachsorge
Ein gesunder Hoden reicht für die Produktion von Testosteron völlig aus. Muss auch der zweite Hoden wegen eines Tumors entfernt werden oder ist er nach einer Entzündung oder einem Unfall stark geschädigt, so wird Testosteron dauerhaft von außen zugeführt Testosteron-Ersatztherapie. Auch nach erfolgreicher Heilung folgen lebenslang regelmäßige Nachsorgeuntersuchungen.
Prognose
Wenn noch keine Metastasen vorliegen, beträgt die 5-Jahres-Überlebensrate für Patienten mit einem Seminom ~ 99 %, für alle Nicht-Seminome zusammengefasst 89 %. Wenn sich bereits Metastasen im Körper ausgebreitet haben, beträgt die 5-Jahres-Überlebensrate für Seminome 70-80 % und für Nicht-Seminome ~ 50 %, wobei letztere sehr stark vom Ort der Metastasierung abhängt: 75 % bei Lungenmetastasen und ~ 40 % in anderen Organen.
Ihr Apotheker empfiehlt
Früherkennung
Jungen und Männer sollten monatlich ihre Hoden auf Verhärtungen abtasten, möglichst in entspannter Stellung unter der Dusche oder in der Badewanne. Besonders wichtig ist die Selbstuntersuchung, wenn in der Familie bereits Hodenkrebs aufgetreten ist und bei Männern, die als Kind an Hodenhochstand litten. Damit die Selbstuntersuchung nicht zum Tabuthema gerät, sollten Eltern ihre Söhne rechtzeitig darüber aufklären.
Wenn ein Hodentumor erfolgreich therapiert wurde, muss auch der verbliebene Hoden überwacht werden. Am besten durch regelmäßige Selbstuntersuchung und ärztliche Nachsorgeuntersuchungen, da in diesem Hoden im weiteren Leben in ~ 3 % der Fälle Hodenkrebs neu entsteht.
Komplementärmedizin
Komplementärmedizinische Krebstherapien sind ausführlich in einem eigenen Beitrag besprochen.
Weiterführende Informationen
- Link zu einer Broschüre zur Selbstuntersuchung der Hoden für Jungen auf der Website www.kinderaerzte-im-netz.de: https://www.kinderaerzte-im-netz.de/fileadmin/pdf/Broschueren_Dr._B._Stier/160318_Achte_auf_deine_Nuesse_-Flyer_bvkj-autorisiert.pdf
- www.hodenkrebs.tzb.de – Internetseite des Tumor Zentrums Berlin e. V.: Informativ und detailliert, gut verständlich sowie Leitlinien zum Herunterladen.
- www.onkologie.de – Kommerzielle Internetseite der AMGEN GmbH, München: Bietet einen guten Überblick über die Therapiemöglichkeiten verschiedener Tumortypen. Bietet kostenlose Broschüren zum Online-Bestellen (Rubrik "Service").
- L. Armstrong; S. Jenkins: Tour des Lebens. Lübbe, 2004. Wie ich den Krebs besiegte und die Tour de France gewann. Persönliche Erfahrungen des an einem Hodentumor erkrankten Weltklasseradlers, der die Krankheit überwand.
Hodentorsion
Hodentorsion (Hodenverdrehung): Plötzlich auftretende, schmerzhafte Drehung des Hodens um seine eigene Achse innerhalb des Hodensacks, sodass die Blutversorgung unterbrochen ist. Ohne rasche Operation besteht die Gefahr, dass der Hoden abstirbt. Eine Hodentorsion tritt am häufigsten bei Säuglingen bis zum 2. Lebensjahr und bei Jugendlichen zwischen 15 und 20 Jahren auf. Die Hodentorsion ist ein urologischer Notfall und muss schnellstmöglich innerhalb von 4–6 Stunden operiert werden.
Symptome und Leitbeschwerden
- Bei Säuglingen oft uncharakteristisch, Unruhe, Hodenschwellung, anhaltendes Schreien
- Plötzlich auftretende Schmerzen in Hoden und Leiste; oft im Schlaf, manchmal auch nach sportlicher oder sexueller Aktivität
- Zunehmender Schmerz bereits bei leichter Berührung des Hodens
- Oft zusätzlich Bauchschmerzen und Übelkeit.
Wann zum Arzt
Sofort, da
- bereits nach wenigen Stunden der betroffene Hoden dauerhaft geschädigt ist. Am Wochenende in die Klinik fahren (lassen).
Die Erkrankung
Krankheitsentstehung
Bei einer Hodentorsion dreht sich der Hoden um die eigene Achse, sodass zunächst der Blutrückfluss blockiert ist, später auch der Blutzufluss über den Samenstrang. Wird dieser Zustand nicht innerhalb von 4–6 Stunden behoben, so stirbt das Hodengewebe ab.
Die Veranlagung für eine Hodentorsion ist meist angeboren, so z. B. durch relativ weite Hodenhüllen. Sie tritt bei Säuglingen, Kleinkindern und Teenagern auf und kommt nach der Pubertät nur noch selten vor. Ein Auslöser für die Verdrehung des Hodens ist oft nicht erkennbar, in seltenen Fällen führt eine Verletzung dazu.
Außer dem Hoden selbst können sich auch verschiedene "Anhängsel" des Hodens, die so genannten Hydatiden, verdrehen. Die Beschwerden sind ähnlich, wenn auch weniger ausgeprägt. In diesen Fällen ist keine Operation erforderlich, da durch eine Hydatidentorsion das Hodengewebe nicht geschädigt wird. In Zweifelsfällen muss jedoch auch hier der Hoden operativ freigelegt werden, um eine echte Hodentorsion auszuschließen. Im Falle des Eingriffs wird die Hydatide abgetragen.
Hinweis: Wenn Kinder über Hodenschmerzen klagen, besteht immer der Verdacht auf eine Verdrehung der Hoden. Dann ist eine sofortige Vorstellung beim Kinderarzt oder Urologen notwendig.
Risikofaktoren
Die Gefahr für einer Hodentorsion ist erhöht bei Hodenhochstand und Pendelhoden.
Diagnosesicherung
Der extrem starke Schmerz weckt schnell den Verdacht auf eine Hodentorsion. Das früher verwendete Prehn-Zeichen gilt inzwischen als unzuverlässig: Dabei hebt der Arzt den betroffenen Hoden mit der Hand vorsichtig an. Bei der Hodentorsion verändert dies die Schmerzen nicht, bei einer Hodenentzündung nehmen die Schmerzen aufgrund der Entlastung ab. Aufgrund der ausgeprägten Schmerzen ist eine körperliche Untersuchung jedoch häufig kaum möglich.
Zur Diagnose nutzt der Arzt vor allem die Doppler-Sonografie, mit der er die fehlende Durchblutung nachweisen kann. Der normale Ultraschall zeigt erst im fortgeschrittenen Stadium der Erkrankung Auffälligkeiten. Im Zweifel muss jeder akut schmerzhafte Hoden operativ freigelegt werden.
Differenzialdiagnosen: Ähnlich starke Schmerzen verursacht die akute Nebenhodenentzündung und die Hydatidentorsion.
Behandlung
Bei Verdacht auf Hodentorsion muss rasch operiert werden. Nach Eröffnung des Hodensacks wird der Samenstrang "ausgedreht", und der operierende Arzt wartet ab, ob sich die Hodendurchblutung wieder erholt (erkennbar an der Färbung). Ist dies der Fall, fixiert der Arzt den Hoden mit wenigen Nähten an den Hodenhüllen, damit er sich nicht nochmals drehen kann (Orchidopexie). Bleibt der Hoden blauschwarz verfärbt, muss er wegen des sicheren Funktionsverlusts entfernt werden. Es besteht die Möglichkeit, später aus kosmetischen Gründen ein Silikonimplantat (Hodenprothese) in entsprechender Größe in den Hodensack einzubringen. Da die Veranlagung für eine Verdrehung der Hoden meist auf beiden Seiten besteht, wird auch der zweite Hoden als Vorsichtsmaßnahme operativ "befestigt".
Besteht keine Operationsmöglichkeit, kann der Arzt versuchen, den Hoden per Hand im Hodensack zurückdrehen (Detorquierung). Zeitnah sollten jedoch beide Hoden durch eine operative Orchidopexie im Hodensack verankert werden.
Prognose
Bei rechtzeitigem Eingriff innerhalb von 5–6 Stunden erholt sich der Hoden in der Regel ohne Folgeschäden. Erfolgt der Eingriff zu spät oder gar nicht, stirbt der Hoden ab und der Betroffene wird unfruchtbar.
Ihr Apotheker empfiehlt
Wenn Ihr Kind über Hodenschmerzen klagt, suchen Sie unverzüglich einen Arzt auf!
Hydrozele und Spermatozele
Hydrozele (Wasserbruch): Wässrige Flüssigkeitsansammlung im Hodensack, genauer gesagt innerhalb der inneren Hodenhüllen. Eine Hydrozele kann angeboren oder später im Leben erworben sein. Sie tritt häufig bei Säuglingen auf – oft zusammen mit einem Leistenbruch – und bildet sich meistens während des 1. Lebensjahres zurück. Bei Erwachsenen entstehen Hydrozelen spontan, infolge von Entzündungen und selten auch begleitend zu einem Tumor.
Spermatozele (Samenbruch): Mit eiweißreicher und spermienhaltiger Flüssigkeit gefüllte Zyste (Hohlraum) im Bereich des Nebenhodens. Sie befindet sich in der Regel am oberen Hodenende und ist von außen als kleines Knötchen oder größere weiche Schwellung tastbar. Die Spermatozele ist meistens Folge eines Traumas oder einer Nebenhodenentzündung, kann jedoch auch angeboren sein.
Wenn sie Beschwerden bereiten, werden Hydrozelen und Spermatozelen operativ behandelt.
Symptome und Leitbeschwerden
- Prall-elastische, meist schmerzlose Vergrößerung des Hodensacks bei der Hydrozele
- Vergrößerung des Hodensacks, manchmal mit tastbar kleiner Struktur am oberen Hodenpol bei der Spermatozele
- Selten Beschwerden nach langem Stehen.
Wann zum Arzt
In den nächsten Tagen, um
- andere, ernste Ursachen für die Hodenvergrößerung wie z. B. einen Hodentumor auszuschließen.
Die Erkrankung
Hydrozele
Normalerweise herrscht im Hodensack ein Gleichgewicht von Flüssigkeitsproduktion und -abfluss. Wird dieses Gleichgewicht gestört, kommt es zu Wasseransammlung und es bildet sich eine Hydrozele aus. Erworbene Ursachen dafür sind beispielsweise
- Entzündungen und Verletzungen
- Hodentorsion
- Tumoren von Hoden oder Nebenhoden
- Postoperative Störungen des Lymph- oder Blutabflusses.
- Eine Sonderform ist die angeborene juvenile Hydrozele, bei der während der vorgeburtlichen Entwicklung die Verbindung vom Hodensack zum Bauchraum nicht verschlossen wird. Risikofaktoren für die juvenile Hydrozele sind Hodenhochstand und Spaltblase, aber auch Frühgeburtlichkeit und angeborene Bindegewebsdefekte. Die juvenile Hydrozele bildet sich häufig von selbst zurück.
Spermatozele
- Spermatozelen sind gutartige Zysten, die entweder angeboren sind oder durch Entzündungen oder Verletzungen entstehen. Sie sind häufig sehr klein, können manchmal aber auch so groß werden wie eine Hydrozele. Durch eine Verbindung zu den Samenwegen enthalten sie meistens Spermien. Im Alter haben bis zu 30 % aller Männer eine Spermatozele, die jedoch in den allermeisten Fällen klinisch völlig unauffällig ist. Behandelt wird die Spermatozele nur, wenn sie Schmerzen verursacht oder der Betroffene ihre Größe als störend empfindet.
Diagnosesicherung
Der Arzt erkennt im Ultraschall sowohl die Hydrozele als auch die Spermatozele gut und kann somit andere Ursachen für die Vergrößerung des Hodensacks wie Tumoren ausschließen.
Differenzialdiagnosen: Weitere ebenfalls meist schmerzlose Vergrößerungen des Hodensacks sind der Hodenbruch, die Varikozele und der Hodenkrebs.
Behandlung
Erworbene Hydrozele. Eine Behandlung ist bei der Hydrozele nur notwendig, wenn sie Beschwerden verursacht. Bei der Operation entleert der Arzt die Hodenhüllen und vernäht sie anschließend, damit sich keine Flüssigkeit mehr darin ansammeln kann. Die früher übliche Punktion (Absaugen der Flüssigkeit mit einer Kanüle) wird wegen der Infektionsgefahr und der meist nur vorübergehenden Besserung nur noch in Ausnahmefällen (z. B. bei sehr alten Patienten) durchgeführt. Eine weitere Alternative zur Operation ist die Verödung mit 2,5%igem Phenol. Hier ist das Risiko, dass sich erneut eine Hydrozele bildet, jedoch größer als bei der operativen Therapie. Zudem ist die Narbenbildung nach einer Verödung problematisch, falls ein erneuter Eingriff nötig ist, weshalb diese Behandlung ebenfalls nur noch selten angeboten wird.
Juvenile Hydrozele. Die angeborene Hydrozele bildet sich häufig bis zum 2. Lebensjahr zurück. Ist dies nicht der Fall oder ist die Hydrozele sehr groß, wird operiert. Dabei wird über einen Schnitt in der Leistenregion die offene Verbindung zwischen Hodensack und Bauchraum gesucht und anschließend verschlossen.
Spermatozele. Spermatozelen werden nur operiert, wenn sie Beschwerden verursachen. Dabei unterbindet der Arzt die Zysten und löst sie danach sorgfältig vom Nebenhoden ab. Ist der Nebenhoden vollständig mit Zysten durchsetzt, muss er komplett entfernt werden.
Prognose
Bei einer unbehandelten Hydrozele ist das Risiko für eine Hodentorsion erhöht. Außerdem kann der Patient durch den erhöhten Druck im Hoden zeugungsunfähig werden.
Die Operation einer Spermatozele führt meist dazu, dass im betroffenen Hoden keine zeugungsfähigen Spermien mehr zu finden sind.
Varikozele
Varikozele (Krampfaderbruch): Krampfaderbildung im Bereich des Venengeflechts des Hodens. Meistens tritt die Varikozele bei jungen Männern zwischen 15–25 Jahren und überwiegend linksseitig auf. Die Ursache dafür ist die ungünstige Einstrombahn der linken Hodenvene in die linke Nierenvene. Diese Art von Varikozele ist nicht therapiebedürftig, außer wenn die Zeugungsfähigkeit eingeschränkt ist oder dauerhafte Beschwerden bestehen. Selten ist eine Varikozele Folge einer Einklemmung der Abstrombahn der Hodenvene, z. B. durch einen Nierentumor.
Zur Behandlung der Varikozele stehen mehrere Verfahren zur Verfügung. Ob diese eine eingeschränkte Zeugungsfähigkeit verbessern, wird noch kontrovers diskutiert.
Symptome und Leitbeschwerden
- Meistens keine; zufällige Entdeckung etwa im Rahmen der Diagnostik bei unerfülltem KinderwunschSterilitätsdiagnostik oder bei der Musterung
- Eventuell Beschwerden nach längerem Stehen (ziehende Schmerzen oder Schweregefühl im Hodensack).
Wann zum Arzt
In den nächsten Tagen, um
- andere Hodenerkrankungen auszuschließen.
Die Erkrankung
Ursachen und Risikofaktoren
Ursache für die Varikozele sind meist fehlende oder defekte Venenklappen, die normalerweise ein "Versacken" des Bluts verhindern. Hinzu kommt ein fast rechtwinkliger Eintritt der linken Hodenvene in die linke Nierenvene, der den Blutabfluss behindert. Es resultiert ein Blutrückstau bis hinunter zum Venengeflecht des Hodens.
Seltener sind die sogenannten symptomatischen Varikozelen: Sie entstehen dadurch, dass ein Tumor (meist Nierentumor, aber auch Lymphome) auf die Nierenvene der betroffenen Seite oder die Hohlvene drückt und so einen "Blutrückstau" bis in den Hoden verursacht. Verdächtig hierfür ist das Auftreten der Varikozele erst im späteren Lebensalter oder wenn der rechte Hoden betroffen ist.
Folgen und Komplikationen
Bei etwa 50 % der Männer mit Varikozele ist die Zeugungsfähigkeit eingeschränkt, vermutlich durch die zu hohe Hodentemperatur in Folge der Blutstauung.
Diagnosesicherung
Zunächst untersucht der Arzt den Hoden im Liegen und Stehen. Dabei kann er häufig weiche Stränge oder Gefäßknäuel im Hodensack tasten. Per Ultraschall und durch eine Darstellung der Hodendurchblutung (Dopplersonografie) stuft er die Ausprägung der Varikozele genauer ein und prüft den Hoden auf sonstige Veränderungen. Außerdem beurteilt er die Nieren im Ultraschall, um einen Tumor auszuschließen.
Üblicherweise werden mindestens zwei Spermiogramme (Untersuchung der Spermien auf Anzahl und Qualität) durchgeführt, um festzustellen, ob durch die Varikozele die Fruchtbarkeit bereits eingeschränkt ist. Außerdem bestimmt der Arzt die Hormone FSH, LH, Testosteron und Prolaktin im Blut.
Differenzialdiagnosen: Ähnliche Tastbefunde kommen vor bei der Hydrozele, beim Hodenkrebs und bei der Spermatozele.
Behandlung
Hat der Patient keine Beschwerden und entweder ein normales Spermiogramm oder gar keine Spermien im Ejakulat (Azoospermie), besteht kein Handlungsbedarf. Auch bei einer kindlichen Varikozele mit normalem Hodenvolumen kann man unter regelmäßiger Kontrolle zunächst abwarten – in bis zu 70 % bilden sich diese Krampfadern wieder zurück.
Ist die Fruchtbarkeit eingeschränkt oder bestehen dauerhafte Beschwerden, so empfiehlt der Arzt meistens, die Varikozele zu operieren. Dazu gehört eine ausführliche Beratung über die möglichen Komplikationen der verschiedenen Verfahren sowie darüber, wie häufig eine Varikozele wieder auftritt. Die Studienergebnisse bezüglich einer verbesserten Zeugungsfähigkeit nach der Behandlung einer Varikozele sind weiterhin widersprüchlich.
Folgende Verfahren kommen u. a. für die Behandlung der Varikozele in Frage:
- Mikrochirurgische Varikozelenoperation in kurzer Vollnarkose. Diese Methode gilt als Methode der Wahl (2019), sie hat die niedrigste Komplikationsrate und die wenigsten Rezidive (erneute Varikozelenbildung). Sie kann ambulant durchgeführt werden
- Offene chirurgische Verfahren, z. B. mit Zugang über die Leiste
- Verödung vom Hodensack aus, hier beträgt die Rate des Wiederauftritts einer Varikozele bis zu 10 %, außerdem besteht die Gefahr, dass sich eine Thrombose und Entzündung der Venen (Thrombophlebitis) entwickelt. Wird das Sklerosierungsmittel versehentlich in die Hodenarterie gespritzt, droht ein Hodeninfarkt
- Laparoskopische Operation, also über eine Bauchspiegelung. Das laparoskopische Verfahren hat die höchste Komplikationsrate und wird nur bei beidseitiger Varikozele empfohlen.
Bei einer symptomatischen Varikozele steht die Behandlung der auslösenden Ursache im Vordergrund, z. B. die Entfernung eines Tumors oder die Behandlung eines Lymphoms.
Komplikationen
Typische Komplikation bei der operativen Therapie einer Varikozele ist die Ausbildung einer Hydrozele. Bei Verödungsverfahren droht eine Thrombophlebitis, sehr selten kommt es zu einer Hodenatrophie, z. B. durch Schädigung der zuführenden Hodenarterie und nachfolgender Mangeldurchblutung.
Prognose
Bei unbehandelter Varikozele kann die Zeugungsfähigkeit beeinträchtigt sein. Ob eine Operation die Fruchtbarkeit erhöht, wird kontrovers beurteilt.
